
男性の泌尿器疾患

男性の泌尿器疾患
前立腺肥大症(BPH:Benign Prostatic Hyperplasia)は、前立腺が加齢とともに大きくなる良性の病気です。主に50歳以上の男性に多くみられ、排尿に関する様々な症状が現れます。
日本の男性では、
50歳代の約3割
60歳代の約5割
70歳代の約7割以上に前立腺肥大による症状があるとされており、加齢に伴って発症率が上昇します。
前立腺が肥大することで尿道が圧迫され、次のような症状が出ます。これらは「下部尿路症状(LUTS)」と呼ばれ、大きく以下の3つに分類されます。
✅ 尿の勢いが弱い
✅ 排尿に時間がかかる
✅ 残尿感がある
✅ 尿が途中で途切れる
✅ 尿意が近い(頻尿)
✅ 尿が我慢できない(尿意切迫感)
✅ 夜間に何度もトイレに起きる(夜間頻尿)
✅ 排尿後も尿が残っている感じ(残尿感)
✅ 排尿後の尿漏れ (排尿後滴下)
これらの症状は生活の質(QOL)を大きく下げる原因になります。
✅ 問診(症状に関する質問票:IPSSなど)
✅ 直腸診(肛門から前立腺を触診)
✅ 尿検査・血液検査(PSA含む)
✅ 超音波検査(前立腺の大きさ、残尿量)
✅ 尿流測定(尿の勢いの検査)

治療は症状の程度や生活への影響度に応じて患者さんごとに最も適している方法でご提案いたします。
✅ カフェインやアルコールの摂取を控える
✅ 就寝前の水分を控える
✅ 排尿習慣を整える
✅ α1遮断薬:前立腺や尿道の筋肉をゆるめて尿を出やすくします。例:タムスロシン、シロドシンなど
✅ 5α還元酵素阻害薬:前立腺の体積を小さくして圧迫を軽減します。例:デュタステリド
✅ PDE5阻害薬:排尿障害の改善と勃起機能改善を兼ねる薬もあります。例:タダラフィル
✅ 経尿道的前立腺切除術(TURP):最も古くからおこなわれる標準的な手術
✅ レーザー治療(HoLEP、PVP、CVP、Tuvapなど):出血が少なく入院期間も短縮可能 安全性が非常に高い
✅ 水蒸気治療、尿道つり上げ術(PUL)、水流を用いたロボット支援手術(アクアブレーション:Aquablation)特にロボットは最先端であり、可能施設には限定あり
前立腺肥大症は年齢とともに多くの男性に現れる身近な病気ですが、早期の対処で大きく生活の質を改善できます。
「年のせい」とあきらめず、気になる排尿症状がある方は、ぜひお気軽にご相談ください。治療も多岐にわたるため、一人ひとりの生活背景やご希望を検討した個別診療が重要であると考えます。特に院長はこの領域が得意です。
日本では人口の約15%程度、1000万人以上の男女が罹患するといわれている頻度の高い病気です。
膀胱の収縮活動がコントロールを失い、膀胱に尿が十分にたまっていない段階から、膀胱が過度に反応してしまい強い症状がでてしまう状態です。頻尿と強い尿意が頻発し(尿意切迫感)、我慢することができず、トイレに行くまでの間にも漏らしてしまう症状(切迫性尿失禁)などが発生します。前立腺肥大症、慢性的な膀胱の炎症などによる刺激、脳血管疾患の既往、精神的なストレスなど原因は様々ですが、原因がはっきり特定できないケースも少なくありません。また、膀胱の不調だと思っていたが実は腰が悪いことが原因になっていたということも非常によく見かけるケースです。しかし、このケースの診断は泌尿器専門科でないと難しく、診断がつかずいろいろな病院を受診していることも少なくありません。
診療では、他の病気の可能性も含めて、問診、排尿日誌や身体検査(腹部エコー検査、血液検査、尿検査、尿流測定など)を行います。生活習慣の見直しで症状の改善が見込めることもある病気ですので、内服治療をメインに行いますが薬だけに頼らず生活習慣の見直しや指導も積極的に行っていきます。
また投薬をしてもどうしてもコントロールの難しい症状に対してはボトックス膀胱壁内注入療法やテスラ磁気治療システム(詳しくはスターフォーマーProのページを参照ください)を用いた治療も検討いたします。
過活動膀胱(Overactive Bladder:OAB)とは、「急に強い尿意を感じて、我慢が難しい」という尿意切迫感を主な症状とする病気です。多くの場合、トイレが近くなったり(頻尿)、間に合わずに尿が漏れてしまう(切迫性尿失禁)といった症状を伴います。夜中に何度もトイレに起きる(夜間頻尿)こともあります。
OABの原因は大きく2つに分かれます。
神経の障害によるもの(神経因性OAB)
脳卒中、パーキンソン病、脊髄損傷などが原因で、膀胱のコントロールがうまくいかなくなる場合があります。
はっきりした原因がないもの(非神経因性OAB)
加齢や生活習慣の影響で膀胱の筋肉が過敏になることで起こります。中高年の方に多く、特に女性に多く見られます。
診断は主に問診と簡単な検査で行います。尿の回数や症状を記録する排尿日誌の記入や、尿検査・残尿量の測定などが用いられます。これにより、他の病気(膀胱炎、前立腺肥大症など)との区別が可能になります。
日本の診療ガイドラインに基づくOABの治療は、次の3つのアプローチで進められます。
生活習慣の見直し・行動療法
・水分摂取の調整 排尿日誌などを用いて客観的に評価を行います
・膀胱訓練(尿意があっても少し我慢する)
・骨盤底筋体操(特に女性に効果的)
薬物療法
・抗コリン薬やβ3作動薬など、膀胱の収縮を抑える薬が使われます。
・副作用に注意しながら、医師の指導のもとで行います。
その他の治療
薬が効かない場合には、ボツリヌス療法(膀胱内に注射)、磁気刺激療法(スターフォーマーPro)などの治療が有効です
OABの症状は、恥ずかしさから放置されがちですが、適切な治療により大きく改善することが知られています。日常生活の質(QOL)を取り戻すためにも、気になる症状がある方は、ぜひ泌尿器科などの医療機関に相談してください。
腎臓から尿道につながる尿路に結石ができる疾患で、結石のある部位によって腎臓結石、尿管結石、膀胱結石、尿道結石に分けられます。泌尿器科外来で頻度の高い疾患の一つで、20人に1人が一生に一度は罹患し、男性が女性の約3倍多いとされています。
代表的な症状としてはとんでもない激痛が起こり、発熱や吐き気、嘔吐を伴うこともあります。あまりの痛みに救急車で運ばれたなどの話は皆様も一度は耳にしたことがあるかも知れません。尿検査、画像検査(超音波検査・レントゲン検査・CT検査など)で疑わしい場合、まず強力な鎮痛薬を使用し痛みを抑えます。その後、結石の大きさや位置を確認し、治療方針を検討します。5ミリ以下の小さい結石であれば、薬剤を使い自然に体外に結石が出るタイミングを待つ保存療法が基本になります。大きな結石や、自然排石が難しいと考えられる場合には、体外衝撃波結石破砕術(ESWL)やレーザーを用いた内視鏡手術(TUL、PNLなど)が行われます。内視鏡手術に関しては基本的に入院が必要ですが、体外衝撃波による破砕の場合は外来通院で加療を行うことが可能な場合もあります。いずれにせよ専門機関での検査、治療が必要になることも多く必要に応じて機関病院へご紹介することも検討いたします。症状を無理に我慢すると腎盂腎炎などを起こしてしまい命に関わるほど重症化してしまう可能性もあるため早めに受診を検討することをお勧めします。

尿路結石は、尿の中のミネラル成分が固まり、結晶化することで発生します。主な原因には以下のようなものがあります。
✅ シュウ酸やカルシウムの過剰摂取
ほうれん草、ナッツ、チョコレート、紅茶などシュウ酸を多く含む食品の摂りすぎ
カルシウムとシュウ酸が尿中で結合し、結石が形成される
✅動物性タンパク質の過剰摂取
肉類や魚の摂りすぎが尿の酸性化を引き起こし、結石ができやすくなる
✅塩分の過剰摂取
腎臓から尿道につながる尿路に結石ができる疾患で、結石のある部位によって腎臓結石、尿管結石、膀胱結石、尿道結石に分けられます。泌尿器科外来で頻度の高い疾患の一つで、20人に1人が一生に一度は罹患し、男性が女性の約3倍多いとされています。
代表的な症状としてはとんでもない激痛が起こり、発熱や吐き気、嘔吐を伴うこともあります。あまりの痛みに救急車で運ばれたなどの話は皆様も一度は耳にしたことがあるかも知れません。尿検査、画像検査(超音波検査・レントゲン検査・CT検査など)で疑わしい場合、まず強力な鎮痛薬を使用し痛みを抑えます。その後、結石の大きさや位置を確認し、治療方針を検討します。5ミリ以下の小さい結石であれば、薬剤を使い自然に体外に結石が出るタイミングを待つ保存療法が基本になります。大きな結石や、自然排石が難しいと考えられる場合には、体外衝撃波結石破砕術(ESWL)やレーザーを用いた内視鏡手術(TUL、PNLなど)が行われます。内視鏡手術に関しては基本的に入院が必要ですが、体外衝撃波による破砕の場合は外来通院で加療を行うことが可能な場合もあります。いずれにせよ専門機関での検査、治療が必要になることも多く必要に応じて機関病院へご紹介することも検討いたします。症状を無理に我慢すると腎盂腎炎などを起こしてしまい命に関わるほど重症化してしまう可能性もあるため早めに受診を検討することをお勧めします。
1. 尿路結石の原因
尿路結石は、尿の中のミネラル成分が固まり、結晶化することで発生します。主な原因には以下のようなものがあります。
(1)食生活の影響
✅ シュウ酸やカルシウムの過剰摂取
✅ ほうれん草、ナッツ、チョコレート、紅茶などシュウ酸を多く含む食品の摂りすぎ
✅ カルシウムとシュウ酸が尿中で結合し、結石が形成される
✅動物性タンパク質の過剰摂取
✅肉類や魚の摂りすぎが尿の酸性化を引き起こし、結石ができやすくなる
✅塩分の過剰摂取
塩分を多く摂ると、尿中のカルシウム排泄が増加し、結石形成のリスクが高まる
水分摂取が少ないと尿が濃縮され、結石ができやすくなる
特に汗をかきやすい夏場はリスクが上昇します
✅肥満・メタボリックシンドローム
肥満や糖尿病は尿のpHバランスを崩し、結石形成の原因になる 7割は体質によるものであるといわれています
✅痛風・高尿酸血症
尿酸値が高いと尿酸結石ができやすくなる
✅遺伝的要因
家族に尿路結石の患者がいる場合、発症リスクが高まる
尿路結石の治療方法は、結石の大きさ・場所・症状によって異なります。日本の診療ガイドラインでは、以下のような治療が推奨されています。
✅ 対象:結石が5mm以下で、激しい症状がない場合
✅ 方法
✅ 対象:結石が5~20mmで、自然排出が難しい場合 → ただし、位置と大きさによるため個人によって治療適応に大きく差がでます
✅ 方法
✅ 対象:結石が20mm以上で、自然排出やESWLが困難な場合
✅ 術式選択
① TUL(経尿道的結石破砕術)
尿道から細い内視鏡を挿入し、レーザーで結石を砕く。尿管結石に適用されることが多い
② PNL(経皮的腎砕石術)
背中から腎臓へ直接管を入れ、大きな結石を砕いて取り除く
大きな腎結石に適応
③ ECIRS(上記2術式の融合、同時施行)
背中からのアプローチと尿道からのアプローチを同時に行う。かなり高難易度の術式。
尿路結石は再発しやすいため、以下のような生活習慣の改善が推奨されます。
✅ 塩分を控える(1日6g未満が推奨)
✅ シュウ酸を多く含む食品を避ける(ほうれん草、チョコレート、紅茶、ナッツ類など)
✅ 動物性タンパク質を摂りすぎない(肉や魚の過剰摂取を避ける)
✅ クエン酸を含む食品を摂る(レモン・梅干し・柑橘類は結石形成を抑える効果がある)
尿路結石は、食生活や生活習慣の影響を受けやすく、再発しやすい病気です。
✅ 5mm以下の小さな結石は自然排出を促す
✅ 5~20mmの結石は手術、衝撃波治療(ESWL)も位置により有効だが、基本的にはTULといわれる経尿道的内視鏡砕石術が成功率も高く標準治療としての普及率も高い
✅ 20mm以上の大きな結石は内視鏡手術(PNL・ECIRS)が必要
✅ 予防には水分摂取と食生活の改善が重要
痛みや血尿などの症状があれば、早めに専門医のいる医療機関を受診しましょう。特に治療法に関しては治療選択と適応が何よりも治療の成否を分けるためしっかりと相談する必要があります。

尿道炎は細菌感染や尿道の粘膜に傷ついたり感染が起きたりすることで症状が出てきます。クラミジア性尿道炎や淋菌性尿道炎など性感染症によることが多く、排尿時に焼けつくような痛みやかゆみ、不快感があります。尿道から黄色や白色の膿が出て下着を汚したり、尿出口が赤く腫れたりします。頻尿などの症状が現れることもあります。男性の場合、尿道炎を放置すると精巣上体炎(副睾丸炎)に進行することがあります。また、長期的に見た場合尿道狭窄となり、排尿に支障をきたすようになるため、早めの受診と正確な診断、治療介入が必要です。検査は当日に結果の出る迅速検査と後日結果がわかるものがあります。症状とケースによっては保険診療が適応になるものと自費での取り扱いになるものがありますので詳しくは医師にお尋ねください
多くは大腸菌などの細菌が尿道から侵入し、前立腺にバイ菌感染することで起きます。血液から細菌が前立腺に侵入して感染する場合もあります。症状としては、高熱(発熱)や全身の震え、排尿のしにくさ、排尿の時の痛みや残尿感、頻尿、全身倦怠感が生じ、症状の程度はすごく強いことが多いです。さらに急激に悪化した場合、敗血症などを併発する危険性があるため早期治療介入が非常に重要です。症状の強さにより入院加療を要する場合があります。上記のような症状がある場合は我慢せずに医療機関に相談することをお勧めします。
長時間座ったままの姿勢を取り続ける人、自転車等物理的な圧迫を受ける等が原因の一部になるといわれている病態で働き盛りの30~40代の男性に多いのが特徴です。会陰部(精巣の袋とおしりの穴の間)や尿道の奥の方のなんとなくの不快感、排尿後の鈍い痛み、射精時射精後の痛み、精液に血が混じるなどの様々な症状が現れます。治療は症状によって異なりますが、原因がよくわからないことも多いのも最大の特徴の一つです。今までに尿路の感染症(性感染症を含む)の治療歴がある等、イベントをきっかけにその感染が慢性化してしまうことで治りが悪くなることもありますが客観的な検査(尿検査、血液検査)で異常値が出ないことも多く精神的なものだと判断されて適切な治療が受けられないまま様々な医療機関を受診される方もよく見かけます。症状が個人により違うことが多くご本人もつらいのだけれども症状を的確に説明することが難しいことも多々あります。治療は症状に応じて抗菌薬の投与や漢方薬を使用することが一般的ではありますが周辺の血流障害を含む複雑な病態が密接に絡んでおり解明されていないことも多い病気のため比較的長期間の加療が必要になることもあります。
前述のとおり、慢性前立腺炎は難治性であり本当にお困りの方は多くいますが保険診療での治療法は残念ながら限られております。当院では慢性前立腺炎にもスターフォーマーPro を用いた治療のご提案もさせていただいておりますので気になる方は諦める前にご相談ください。
男性ホルモンである『テストステロン』が加齢に伴い段階的に下がってゆくことにより起こります。
出現する様々な症状(なんとなく元気がない 睡眠が浅い 食欲がない 性欲がない、気分が落ち込むなど)でお困りの方のための治療を行っております。近年話題に上ることが多いこの男性更年期障害ですがまだまだ認知が十分でない状況です。ご自身がなぜ辛いのかがわからない方が多くいらっしゃいますので該当する項目が少しでもあるかなとお思いの方は専門外来にてご相談ください。
40歳から70歳の日本人を対象にした調査によると、全体の約35%の男性が「EDがある」と回答しているとのデータがあります。
ED(Erectile Dysfunction)とは「満足な性行為を行うのに十分な勃起を得られないか、または維持できない状態が持続または再発すること」と定義されています。単に勃起しない状態だけではなく、陰茎の硬さが不十分であったり、勃起が保てない状態のこともEDに含まれます。以下のように原因によりいくつかの分類に分けることができます。
精神的なコンディションが引き金となる勃起障害
過去の体験や、性器の大きさなどによる劣等感等が原因となるEDです。心因性勃起障害には心理療法が効果があるといわれており、必要に応じてED治療薬が併用されることもあります。
血管や神経のトラブルが原因となる勃起障害
動脈硬化や末梢神経障害といった血管や神経の病気が原因になるEDを器質性勃起障害といいます。糖尿病や高血圧といった基礎疾患が背景にあることが多いため、ED治療薬だけではなく、持病の治療がとても重要になります。
心因性と器質性の両方の要素がある勃起障害
心因性と器質性の両方の要素が併存しているタイプです。
状況に応じた治療を行いますが基本的には内服治療を行うことが多いです。当院ではバイアグラ、シアリス等処方が可能です(ED治療は自費診療となります)精神的な要因に対しても投薬の併用により効果を発揮し成功体験を重ねることで安心感を得られ改善してゆくことも多くみられます。
※血管を広げて効果を得ることが薬の原理のため、狭心症に使う薬や不整脈を治療する薬を同時に内服すると血圧が下がりすぎて危険なこともあるため該当する方には処方を行うことはできません。初診時のカウンセリングで状況を確認いたします
精索静脈瘤(せいさくじょうみゃくりゅう)とは、精巣(睾丸)から心臓へ血液を戻す静脈に逆流が起こり、血管が拡張してコブのようになる状態を指します。
特に左側に多く見られ、思春期以降の男性の約15%に認められる比較的よくある病気です。
自覚症状としては、陰嚢(いんのう)の重だるさや不快感、時に鈍痛が出ることがあります。また、精巣の温度上昇や血流障害によって精子の質が低下し、不妊症の原因となることがあるため、男性不妊との関連がよく知られています。
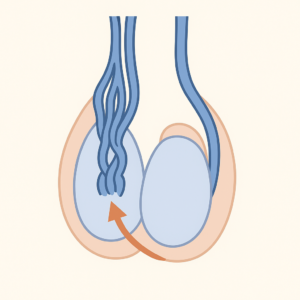
診断は主に以下の方法で行います。
診断は「Grade 1〜3」などの重症度分類で表され、精子検査や不妊症の有無とあわせて治療の必要性を判断します。
精索静脈瘤は必ずしも全ての方で治療が必要というわけではありません。
次のような場合に手術を検討します。
✅ 精液検査で異常があり、不妊症の原因と考えられる場合
✅ 思春期〜若年男性で、精巣の発育が左右で不均衡な場合
✅ 痛みや不快感が強く、日常生活に支障がある場合
✅ 外科的治療(顕微鏡下精索静脈瘤低位結紮術など)
精索内の逆流する静脈を結紮・切離する方法です。再発率が低く、現在もっとも標準的な方法とされています。
✅ 血管内治療(塞栓術)
カテーテルを使って静脈の中から逆流を止める方法です。局所麻酔で行える低侵襲な方法ですが、施設によって実施できない場合があります。
✅ 精索静脈瘤は、男性不妊の原因となり得る一般的な病気です。
✅ 診断は触診や超音波で行われ、必要に応じて手術治療が選択されます。
✅ 症状や精液検査の結果に応じて治療方針は変わります。気になる症状がある方はご相談ください。
精巣(睾丸)は陰嚢の中にある臓器で、精子を作る重要な役割を担っています。
この精巣に「しこり」「硬い塊」「腫れ」がある場合、いくつかの原因が考えられます。
痛みがなくても、『悪性腫瘍(精巣腫瘍)』であることもあるため、自己判断せず早めの受診が大切です。
| 原因 | 特徴 | 痛み |
|---|---|---|
| 精巣上体炎 | 細菌感染による炎症。発熱・腫れ・痛みを伴う。 | 強い痛みあり |
| 精巣捻転 | 精巣がねじれて血流が止まる緊急疾患。 | 急激な激痛 |
| 精巣腫瘍 | 若年〜中年男性に多い。硬い無痛性のしこり。 | 痛みなし |
| 精液瘤・精巣上体嚢胞 | 良性の袋状病変。柔らかく可動性あり。 | なし〜軽度 |
| 水腫(陰嚢水腫) | 精巣の周囲に水がたまる。比較的柔らかい。 | なし |
20〜40歳代の男性に多く、痛みがないしこりとして発見されることが多いです。
放置するとリンパ節や肺などに転移することもありますが、早期発見すれば治癒率は上がります
自分で見つけて来院される方がほとんどですが躊躇していらっしゃらずに時間がたってしまう方も一部いらっしゃいます
ゆきがや泌尿器クリニックでは、以下の検査を行います。
✅ 触診・視診:しこりの性状や左右差を確認
✅ 超音波(エコー)検査:腫瘍か嚢胞かを高精度に判別
✅ 腫瘍マーカー血液検査:AFP、hCG、LDH などを測定
✅ 必要に応じてCT検査などを連携医療機関で実施
✅ 感染や炎症が原因の場合 → 抗菌薬・安静・冷却などの保存的治療で改善。
✅ 精巣腫瘍が疑われる場合 → 原則として手術で病変を摘出し、病理診断を行います。 その後、病期に応じて化学療法や放射線治療を追加します。こちらは高次医療機関での処置になるため見つけ次第ご紹介させていただきます。
精巣腫瘍では、術後2〜10年間は血液検査や画像検査による厳密なフォローが必要です。
✅ 入浴時などに両手で精巣を軽く触れ、左右差や硬い部分がないかを確認します。
✅ 「片方だけ大きい」「硬いしこり」「重い感じがする」場合は、早めに泌尿器科を受診しましょう。
✅ 精巣のしこりは、痛みがなくても重大な病気のサインのことがあります。
✅ 早期発見・早期治療でほとんどの方が治癒可能です。
✅ 気になる症状がある場合は、どうぞお気軽にご相談ください。